Аритмии
Коды по МКБ-10: нарушения ритма - I44, I45, I47, I48, I49.
Аритмия - нарушение частоты, ритмичности и последовательности сердечных сокращений. Клиническая картина аритмий очень вариабельна: от бессимптомного варианта течения до эпизодов потери сознания, выраженной одышки. Степень проявления симптомов зависит от возраста пациента и вида аритмии. Заподозрить аритмию может и сам пациент, но его догадки подтвердить способна лишь электрокардиография и суточное мониторирование по Холтеру. Лечение также зависит от варианта аритмии и возраста больного. В основном прибегают к медикаментозной терапии, редко используют хирургические методы.
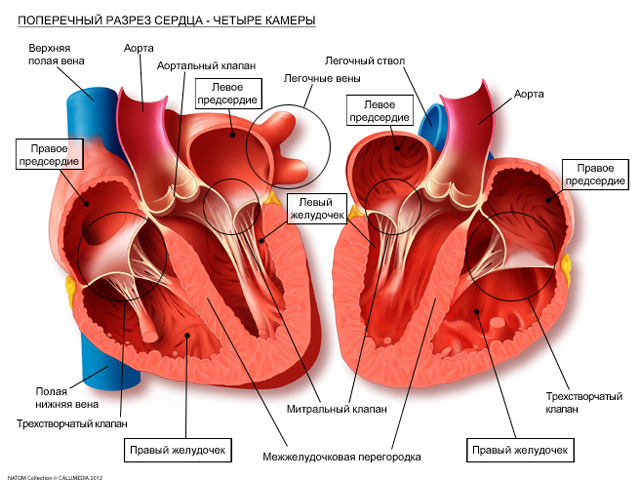
Чтобы сердце могло правильно сокращаться, возбуждение его волокон должно осуществляться в правильном порядке: от левого и правого предсердий, которые нагнетают кровь к желудочкам. Затем уже сокращаются желудочки и выталкивают кровь в артерии. Первым возбуждается т.н. синусовый узел, который находится в верхней части правого предсердия, поэтому его называют основным, физиологическим водителем ритма.
Частота синусового узла регулируется вегетативной нервной системой: блуждающий нерв ее урежает, а симпатический - учащает. Поэтому часто перевозбуждение приводит к различного рода аритмиям (тахикардия, экстрасистолия).
Если импульс зарождается в синусовом узле слишком долго, роль водителя ритма берут на себя ниже расположенные центры возбуждения: сами предсердия, атриовентрикулярный узел, ножки пучка Гиса, их маленькие разветвления в стенках желудочков. Так создается возможность развития другого вида аритмий: экстрасистолы, пароксизмальные тахикардии, фибрилляции предсердий, желудочков и так далее
Основная угроза аритмий - в том, что продолжая работать, сердце, тем не менее, может перестать качать эффективно кровь, потому что сокращение его стенок будет происходить в неправильном порядке. Поэтому опасность аритмии очень сильно разнится в зависимости от ее вида, места, характера и причины нарушения ритма. Но даже относительно безопасные длительно существующие аритмии приводят к перегрузке сердца из-за нарушения гемодинамики: сердечные камеры могут получать избыточный объем крови или компенсаторно перегружаться из-за ее недостатка1.
Заболеваемость
Аритмии развиваются в любом возрасте. Молодые пациенты чаще всего страдают легкими нарушениями ритма по типу экстрасистол (внеочередные сокращения сердца). Которые, кстати в определенном количестве (до 200 наджелудочковых и до 200 желудочковых в сутки) считаются нормой, если не вызывают какого-либо дискомфорта и симптомов. С возрастом частота аритмий увеличивается, и в основном зависит от количества заболеваний у пациента.
Общую частоту встречаемости аритмий выяснить практически невозможно. Существуют отдельные исследования, направленные определение частоты встречаемости нарушений ритма у людей с определенными заболеваниями либо отдельных видов аритмий в популяции.
Например у больных бронхиальной астмой аритмии выявлялись по результатам суточного мониторирования ЭКГ у пациентов с гипертонической болезнью и у пациентов с ишемической болезнью сердца2.
Классификация
Единой общепринятой классификации на сегодня не существует. Для практического применения наиболее удобной считается клинико-электрокардиографическая классификация аритмий сердца, которая делится на 3 большие группы:
- нарушение образования импульса,
- нарушения проводимости,
- комбинированные нарушения.
1. Первая группа нарушение образования импульса делится на:
- Нарушения автоматизма синусового узла (номотопные аритмии):
- Синусовая тахикардия.
- Синусовая брадикардия.
- Синусовая аритмия.
- Синдром слабости синусового узла.
- Эктопические (гетеротопные) ритмы, обусловленные преобладанием автоматизма эктопических (из других очагов в сердце: предсердия, атриовентрикулярный узел, ножки пучка Гиса и их разветвления) центров:
- Медленные (замещающие) выскальзывающие комплексы и ритмы
- Ускоренные эктопические ритмы (непароксизмальные тахикардии)
- Миграция суправентрикулярного водителя ритма.
- Эктопические (гетеротопные) ритмы преимущественно обусловленные механизмом повторного входа волны возбуждения:
- Экстрасистолии (наджелудочковая, желудочковая)
- Пароксизмальная тахикардия (наджелудочковая, желудочковая)
- Трепетание предсердий.
- Мерцание (фибрилляция) предсердий - она же мерцательная аритмия.
- Трепетание и мерцание (фибрилляция) желудочков.
2. Группа нарушений проводимости включает в себя:
- Синоатриальная блокада.
- Атриовентрикулярная блокада - I, II, III (полная) степени.
- Внутрипредсердная (межпредсердная) блокада.
- Внутрижелудочковые блокады (блокады ветвей пучка Гиса):
- Блокада одной ветви пучка Гиса (однопучковые, или монофасцикулярные).
- Блокада двух ветвей пучка Гиса (двухпучковые, или бифасцикулярные).
- Блокада трех ветвей пучка Гиса (трехпучковые, или трифасцикулярные).
- Внутрисердечные и внутрижелудочковые блокады
- Асистолия желудочков
- Синдромы преждевременного возбуждения желудочков (синдромы Вольфа-Паркинсона-Уайта (WPW) и укороченного интервала P-Q).
3. Комбинированные нарушения ритма:
- Парасистолия.
- Эктопические ритмы с блокадой выхода.
- Атриовентрикулярные диссоциации.
- Причины и факторы риска
Факторы риска развития аритмий
Поскольку структура нарушений ритма сердца довольно широка, то возникать те или иные аритмии могут:
- у здоровых людей;
- в момент внезапной смерти;
- при любой патологии внутренних органов;
- при клинической смерти больного.
Если более детально, то наименее опасные, синусовая тахикардия и наджелудочковая экстрасистолия, развиваются благодаря следующим факторам риска даже у здоровых лиц:
- эмоциональный стресс;
- физическая нагрузка;
- интоксикация;
- употребление кофеина, возбуждающих средств;
- алкоголь;
- курение;
- перемена положения тела;
- кашель;
- натуживание;
- обильный прием пищи;
- прием лекарственных препаратов - симпатомиметики (эфедрин, адреналин, норадреналин, сосудосуживающие препараты для носа - оксиметазолин, ксилометазолин и др.), холинолитики (спирива, атровент, ипратропия бромид, бускопан, атропин и др.;
- нарушения электролитного (снижение или повышение уровня калия, кальция) и/или кислотно-основного баланса крови;
- генетическая предрасположенность.
Для людей более старшего возраста добавляются следующие причины развития аритмий:
- заболевания сердечно-сосудистой системы (ишемическая болезнь сердца, в том числе стенокардия, инфаркт миокарда), гипертоническая болезнь, кардиомиопатии, клапанные пороки сердца, миокардиты, перикардиты и др.);
- эндокринные патологии (наиболее часто - тиреотоксикоз, феохромоцитома, климакс);
- заболевания дыхательной системы (пневмонии, хроническая обструктивная болезнь легких, бронхиальная астма, плевриты);
- механические раздражения сердца (катетеризация, коронарная ангиография, операции, травма);
- нарушения нервной регуляции (неврозы, психопатии, опухоли, кровоизлияния в мозг)
- и другие болезни внутренних органов, которые сопровождаются сердечными проявлениями.
Отдельно стоит упомянуть факторы риска развития опасных для жизни аритмий (пароксизмальные желудочковые тахикардии, фибрилляция желудочков). Риски резко увеличиваются, если у человека были или сейчас имеются следующие состояния:
- обмороки, предобморочное состояние, реанимационные мероприятия по поводу клинической смерти;
- ишемическая болезнь сердца, в том числе инфаркт миокарда, особенно с фракцией выброса по эхокардиографии менее 30-40%;
- тромбоэмболии;
- транзиторные ишемические атаки и инсульты;
- кардиальная астма, отек легких;
- прогрессирующая хроническая сердечная недостаточность III-IV функционального класса;
- пролапс митрального клапана II-III степени, пороки сердца.
Также обращает внимание на себя сообщения о внезапной смерти, кардиомиопатии, ИБС, артериальная гипертензия родственников.
Симптомы
Нарушения ритма сердца могут проявляться бессимптомно и служить случайной находкой на электрокардиограмме. Человек при этом не ощущает какого-либо дискомфорта. Это касается не только молодого возраста, но и лиц старшего поколения. Например, у пациентов с инфарктом миокарда нередко встречаются единичные ранние (типа R на T) желудочковые экстрасистолы, которые не дают какой либо клиники, однако каждая из них может послужить пусковым механизмом жизнеугрожающей пароксизмальной тахикардии.
Клиническая картина нарушений ритма сердца зависит от многих факторов:
- возраст;
- вид нарушения ритма сердца;
- характера основного заболевания;
- степень гемодинамических (движения крови, скорость тока, степень достижения жизненно-важных органов) нарушений до и после аритмии;
- состояние нервной системы пациента и другие.
Наиболее часто больные предъявляют жалобы:
- сердцебиение;
- перебои, нерегулярные сокращения;
- замирания сердца, будто возникают длительные, ощутимые по сравнению с обычным нерегулярным ритмом паузы в его работе.
При этом важно не только обнаружение этих симптомов, большое значение имеет как они развиваются, внезапно или через какое-то время, ритмичные ли сокращения или нет.
Также сопровождать приступы аритмии могут симптомы основного заболевания, например боли в области сердца при стенокардии, удушье при бронхиальной астме, режущие острые боли в животе при аппендиците или ишемии кишечника.
Жалобы пациента на эпизоды потери сознания могут насторожить врача, поскольку это является неблагоприятный фактор. Синкопальное или обморочное состояние может быть причиной полной блокады сердца, выраженной брадикардии (менее 50 ударов в минуту), пароксизмальной желудочковой тахикардии.
Пульс и давление при аритмии могут быть различными в зависимости от ее вида, который определить может только врач, выслушав ваше сердце (в случае синусовой аритмии, экстрасистолии), либо при записи ЭКГ.
По окончании приступа аритмии восстанавливается синусовый ритм. Этот период проявляется урежением ритма, появлением перебоев, замирания или остановки сердца. Восстановление нормального ритма может проходить незаметно для человека, в том числе и во сне. Самочувствие больного после приступа аритмии восстанавливается по-разному. Некоторым достаточно пары минут, другим же требуется несколько часов или даже дней. Все зависит от вида и длительности аритмии: чем она тяжелее и дольше, тем больше период реабилитации.
- Если вы больны, это не значит, что вы должны страдать.
- Используйте неприятные ощущения как опору для прекращения страдания и развития счастья.
Диагностика
Постанвкой диагноза и лечением аритмий занимается кардиолог.
Что должен знать врач на первом приеме
- Как давно вы заметили беспокоящие сердечные симптомы.
- Частота приступов или симптомов за последний месяц.
- Комплексное изменение самочувствия с момента появления симптомов.
- Изменились ли сами симптомы в процессе болезни.
- Предпринимались ли самостоятельные попытки диагностики и лечения.
- Есть ли средства, которые облегчают симптмы аритмии3.
Если Вы уже принимали или принимаете какие-либо сердечно-сосудистые препараты, расскажите об этом врачу (лучше иметь список препаратов с графиком приема в течение суток).
Анализы
Диагностика аритмии направлена не только на выявление самого факта нарушения ритма, но и на выяснение причины ее появления, особенно тех, которые легко устраняются. Именно в этом случае помогают лабораторные методы диагностики:
- клинический анализ крови - снижение количества эритроцитов и гемоглобина говорят об анемии, повышенное содержание лейкоцитов, увеличение СОЭ - о воспалении в организме;
- клинический анализ мочи - различные примеси клеток могут свидетельствовать о болезнях почек, которые косвенно приводят к артимии;
- биохимический анализ крови:
- ферритин,
- сывороточное железо при анемии,
- калий,
- кальций при электролитных нарушениях,
- гормоны щитовидной железы - при ее патологии,
- глюкоза крови при подозрении на сахарный диабет,
- креатинин,
- мочевина,
- скорость клубочковой фильтрации - патология почек.
Также анализы необходимо сдать для выявления противопоказаний к следующему этапу диагностики и лечения - электрофизиологического исследования и катетерной аблации источников аритмии. Помимо перечисленных анализов понадобятся:
- коагулограмма (анализ на свертываемость крови);
- анализ на токсины (передозировка гликозидами, промышленными ядами, алкоголем и др).
Инструментальная диагностика - основа выявления аритмии
Электрокардиограмма в 12 отведениях проводится всем без исключения при попадании в стационар. Метод позволяет выявить вид нарушения ритма, наличие блокад проведения импульса, заподозрить гликозидную интоксикацию, инфаркт миокарда, перикардит и многое другое. Однако не всегда удается выявить нарушение ритма, поскольку запись ЭКГ проводится максимум в течение 3 минут.
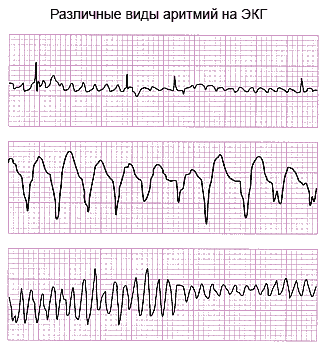
Суточное мониторирование ЭКГ по Холтеру - запись электрокардиограммы в течение суток имеет более высокую выявляемость аритмий, также позволяет оценить работу сердца не только лежа на кушетке, но и при физической нагрузке, на работе, во время сна.
Чреспищеводная электрокардиография - помощник при дифференциальном диагнозе между наджелудочковой и желудочковой тахикардией, когда сложно выявить зубец Р. Лечение этих видов аритмий кардинально отличается и неправильно выбранное лечение резко ухудшает состояние больного. При чреспищеводной электрокардиографии электрод находится в максимально приближенном положении к предсердиям, что помогает записать более выраженный зубец возбуждения предсердий.
Внутрисердечное электрофизиологическое исследование - запись электрокардиограммы изнутри сердца с возможностью провести электростимуляцию для запуска аритмии, которую тяжело выявить на стандартных исследованиях, а также для оценки эффективности терапии и определения участков сердца, которые вызывают аритмию, перед проведением радиочастотной аблации (операция по устранению аритмогенных участков).
Эхокардиография (УЗИ сердца) - для оценки функции сердца, его гемодинамических показателей (фракции выброса, сократимости стенок, скорости потоков крови через клапаны, наличие врожденных или приобретенных пороков сердца);
Рентгенография органов грудной клетки - поиск патологии легких, плевры, переломов.
- Если вы больны, это не значит, что вы должны страдать.
- Используйте неприятные ощущения как опору для прекращения страдания и развития счастья.
Лечение аритмий
Нарушение ритма сердца лечится врачами кардиологами, терапевтами. Бессимптомные или малосимптомные аритмии лечить не рекомендуется.
При симпомных аритмиях лучше исключить все занятия, процедуры, которые дают нагрузку на сердце: походы в баню и сауну, физические нагрузки, секс, полеты на самолете. Лучше сразу обратиться к врачу и не заниматься самолечением.
В случае явного дискомфорта со стороны больного терапия начинается с консервативных методов. Однако при нарушений сердечного ритма не всегда используются антиаритмические препараты. В некоторых случаях достаточно устранить его причину:
- психоэмоциональный стресс (седативные препараты и транквилизаторы - валериана, пустырник, афобазол, новопассит, амитриптилин, велофакс и др);
- чрезмерная физическая нагрузка (поможет ее снижение до приемлемого уровня);
- интоксикация (антидоты для лечения);
- употребление кофеина, возбуждающих средств (свести их прием до минимума);
- алкоголь (отказ от алкоголя, обильное питье воды или внутривенные инфузии солевых растворов типа Рингера, физиологического);
- курение (отказ от привычки);
- кашель (лечение в зависимости от причины кашля);
- переедание (частое до 5 раз в сутки дробное питание маленькими порциями, которые визуально умещаются в одну вашу ладонь);
- прием лекарственных препаратов (прекращение поступления препарата в организм или снижение его дозировки может уменьшить проявления аритмии);
- нарушения электролитного, кислотно-основного баланса крови (в зависимости от ситуации проводится внутривенная инфузионная терапия);
- миокардит - противовоспалительная терапия;
- порок митрального клапана - протезирование;
- тиреотоксикоз (гиперфункция щитовидной железы) - антитиреоидные препараты (мерказолил, радиоактивный йод, операция по иссечению части железы);
- климакс - гормональная терапия.
Первую помощь при аритмии оказывают только врачи скорой медицинской помощи. Так называемые вагусные пробы имеют ряд противопоказаний, а следовательно небезопасны и проводятся только в присутствии медика.
Медикаментозная терапия
Если полностью устранить причину практически невозможно или эффект незначителен, врач назначает антиаритмические препараты, которых существует огромное множество. Они поделены на классы и подклассы по механизму действия т к каждому препарату - свои показания и противопоказания. Назначать их самостоятельно опасно для жизни, поскольку неправильный выбор препарата может усилить аритмию или привести к остановке сердца.
Самые частые по использованию -
- амиодарон,
- соталол,
- новокаинамид,
- лидокаин,
- пропафенон,
- пропранолол,
- верапамил,
- дилтиазем.
Также применяются сердечные гликозиды, карбамазепин.
В качестве вспомогательной терапии используют препараты для лечения основного заболевания: нитраты (нитроглицерин), ингибиторы АПФ (периндоприл, лизиноприл, эналаприл), сартаны (валсартан, лозартан), статины (аторвастатин), мочегонные (торасемид, фуросемид, индапамид) и другие. Для профилактики тромбообразования - препараты, разжижающие кровь (аспирин, варфарин).
Важно! Исследователи обнаружили, что у тех, кто повысил свой уровень переносимости физических нагрузок, отмечалась тенденция к дальнейшему снижению риска рецидивов аритмии4.
Аппаратная терапия
Электроимпульсная терапия (дефибрилляция). В некоторых случаях лечение целесообразно начинать именно с этого метода, как одного из самых эффективных способов восстановления ритма. Это кратковременный высоковольтный электрический разряд на область сердца. Процедура проводится не только в экстренном (пароксизмальные тахикардии, мерцательная аритмия/фибрилляции предсердий) но и в плановом порядке (мерцательная аритмия/фибрилляции предсердий). Такой вид лечения обладает гораздо большей эффективностью и меньшим числом осложнений, чем терапия препаратами.
Электрическая стимуляция сердца. Метод получил широкое распространение в лечение нарушений ритма: асистолия (эпизоды отсутствия сокращений сердца), АВ-блокады II-III степени, синдроме слабости синусового узла, наджелудочковых тахиаритмиях, трепетании предсердий, которые не поддаются лечению препаратами. Для такого лечения человеку устанавливают кардиостимулятор.
Хирургические методы
Радиочастотная катетерная аблация - малоинвазивная процедура для нормализации ритма сердца. В рентген-операционной через вену бедра пациенту вводят катетер, проводят его до аритмогенного очага в сердце или легочных венах, где и прижигают очаг с помощью радиочастотного импульса.
Хирургическое лечение используют при пароксизмальных желудочковых и наджелудочковых тахикардиях, не поддающихся лечению лекарственными препаратами и частых приступах наджелудочковых тахикардий с тяжелыми нарушениями сердечной деятельности (снижение притока крови к мозгу и другим жизненно важным органам, возникновение тромбов из-за сниженной сократимости и т. д.)
Сроки лечения аритмии зависят от ее вида, причины развития, возраста больного и сопутствующей патологии. Иногда достаточно 1 недели, чтобы справиться например с экстрасистолией, а порой требуется несколько месяцев для подбора идеального варианта терапии препаратами или хирургического лечения.
Осложнения
При отсутствии должного лечения в результате аритмии у человека могут развиться осложнения, степень опасность которых зависит от вида аритмии:
- обморочные состояния из-за низкой частоты сердечных сокращений, из-за который в головной мозг поступает недостаточно крови;
- образование тромбов в полостях сердца, кровеносных сосудах (чаще в венах) из-за низкой эффективности сокращений сердца во время неправильного ритма;
- тромбоэмболия - ситуация, когда тромб отрывается от основной части и по кровеносным сосудам попадает в вену или артерию и закупоривает ее, в результате развиваются инфаркт мозга, почек, селезенки, кишечника, миокарда, тромбоэмболия легочной артерии;
- хроническая сердечная недостаточность развивается при длительной аритмии, когда камеры сердца постепенно расширяются, сердце перестает нормально перекачивать кровь в большой круг кровообращения и в итоге развиваются застой крови: отеки нижних конечностей, асцит (жидкость в брюшной полости), образуется выпот в плевральной, перикардиальной полостях и так далее;
- отек легких возникает при жизненно опасных видах аритмий - пароксизмальных желудочковых тахикардиях, фибрилляции желудочков;
- учащение жизнеугрожающих аритмий (пароксизмальных желудочковых тахикардиях, фибрилляции желудочков);
- внезапная смерть, которая развивается резко на фоне полного благополучия (обычно у необследованных или нелеченных пациентов).
Прогноз
Прогноз заболевания и жизни зависит от вида нарушения ритма сердца и степени поражения миокарда. Благоприятными считаются следующие нарушения ритма:
- редкие наджелудочковые и желудочковые экстрасистолы,
- неполная блокада правой ножки пучка гиса, особенно у лиц молодого возраста,
- синусовая или дыхательная аритмия,
- синусовые брадикардия до 55 и синусовая тахикардия до 100 при отсутствии значимого дискомфорта для больного.
Такие аритмии часто объясняются такими состояниями как вегето-сосудистая дистония.
Менее благоприятный прогноз имеют групповые экстрасистолы, эпизоды пароксизмальных тахикардий, мерцательная аритмия. Прогноз ухудшается при наличии какой-либо патологии сердца (нарушение сократимости, пороки, увеличение камер, утолщение стенок). особенно учитывая, что аритмии без лечения усугубляют эти патологии
Самыми неблагоприятными для жизни являются устойчивые к лечению пароксизмальные желудочковые и наджелудочковые тахикардии, фибрилляция желудочков. Они часто приводят к летальному исходу при отсутствии оказания реанимационных мероприятий.
Профилактика
Профилактика аритмий заключается в лечении сердечной патологии, поскольку подавляющее большинство нарушений ритма возникает именно по этой причине.
Также надо исключить курение, употребление алкоголя, наркотических и других стимулирующих веществ.
Следить за своим здоровьем и вовремя лечить сопутствующие заболевания: тиреотоксикоза, нарушений электролитного, кислотно-щелочного баланса, и других.
Аритмии у отдельных категорий пациентов
Беременные
Беременность в 20-40% случаев сопровождается теми или иными нарушениями ритма сердца. В основном это благоприятные по прогнозу наджелудочковая и желудочковая экстрасистолия, гораздо реже наджелудочковая (14%) и желудочковая (5%) тахикардия. Нарушения проводимости встречаются максимум в 3% случаев. Причиной служит гормональная перестройка, увеличение объема циркулирующей крови и соответственно нагрузки на сердце. Но чаще всего это не приводит к серьезным нарушениям в работе сердца и не требует лечения.
Если же у женщины до наступления беременности были эпизоды тахиаритмий, беременность ей не показана, поскольку сердце может не справиться с такой нагрузкой, а лечение, которое раньше помогало в момент приступа, может не помочь в этот раз.
Основная проблема заключается в невозможности использования любого антиаритмика при беременности, потому что они все проходят через плаценту и негативно влияют на плод. Однако, когда польза препарата превышает возможные негативные последствия, то есть уменьшает вероятность развития опасных аритмий, то врачи могут прибегнуть к лечению антиаритмиками: соталол, пропранолол, лидокаин, верапамил и др.
В случае редкой наджелудочковой и желудочковой экстрасистолии специальное лечение не требуется и естественные роды не противопоказаны. Если же экстрасистолы частые, приводят к существенному ухудшению состояния, назначается антиаритмическая терапия. В случае развития пароксизмов тахиаритмий с признаками пониженного артериального давления, отека легких и сердечной астмы применяется электроимпульсная терапия, которая безопасна для плода и может использоваться на любом сроке беременности5.
Пожилой возраст
Пожилые гораздо чаще страдают нарушениями ритма сердца. Причиной служат множество сопутствующих заболеваний. согласно исследованиям в возрасте от 60 до 74 лет различные аритмии были выявлены почти у 42 % пациентов6. Среди них:
- синусовая брадикардия (ЧСС меньше 60 в минуту) - 37,2%;
- синусовая тахикардия (ЧСС больше 90 в минуту) - 22,1%;
- мерцательная аритмия (фибрилляция предсердий) - 14,8%;
- желудочковая и наджелудочковая экстрасистолия - примерно по 10%;
- остальные нарушения ритма встречались гораздо реже менее 4%.
Особенностями этой категории больных являются более серьезные нарушения гемодинамики, а соответственно более выраженные симптомы аритмий. Также у пожилых быстрее развиваются осложнения, а нарушения хуже поддаются лечению из-за наличия большого числа сопутствующих заболеваний.
Следует помнить, что смертность от ССЗ стоит на первом месте, и аритмии сопутствуют наиболее летальным болезням, так что для пожилых людей появление аритмии должно быть поводом обращаться к врачу как можно скорее.
Источники:
- 1. L. Brent Mitchell. Аритмии. Введение. - MSD Manual, перевод для проекта Univadis, январь, 2018.
- 2. Gregory Y. H. Lip. Hypertension and cardiac arrhythmias: a consensus document from the European Heart Rhythm Association (EHRA) and ESC Council on Hypertension. - EP Europace, Volume 19, Issue 6, June 2017.
- 3. Клинические рекомендации. Желудочковые аритмии. - Министерство Здравоохранения РФ, 2016.
- 4. Performance media. Обнаружена польза активных упражнений при аритмии. - перевод результатов исследования для проекта Univadis, август 2015.
- 5. Стрюк Р.И. Диагностика и лечение сердечно-сосудистых заболеваний при беременности. Национальные рекомендации, 2018.
- 6. Рубаненко А.О. Распространенность аритмий у пациентов пожилого возраста терапевтического профиля. - ГБОУ ВПО СамГМУ Миндздрава РФ, исследование 2014г.