Болезнь Боткина
Синонимы: болезнь Боткина, вирусный гепатит А, HAV.
Код по МКБ-10: B15.0. - гепатит А с печеночной комой, В15.9. - гепатит А без печеночной комы.
Гепатитом А (болезнью Боткина) называют вирусное поражение печени, возникающее в результате нарушения правил личной гигиены, употребления зараженной вирусами пищи или воды. Эта инфекция относится к разряду «болезней грязных рук». Наиболее распространена в жарких странах.
Болезнь Боткина широко распространена в странах Азии и Африки, в том числе и традиционно туристических государствах – Тунисе, Египте, Турции, Индии. Чаще всего болеют дети до 5–6 лет, многие переносят легкую форму гепатита.
Вспышки часты в детских коллективах, после болезни остается пожизненный иммунитет.
Причины
Болезнь Боткина вызывает вирус, который передается через воду, пищу и грязные руки.
При попадании вирусов в кишечник они всасываются и через кровь попадают в печень. Развитие инфекции происходит в клетках печени, повреждая их и вызывая основные симптомы болезни. Воспалительный процесс имеет иммунный механизм, организм распознает поврежденные клетки и уничтожает их.
Кто рискует заболеть
Высок риск заболеть болезнью Боткина при:
- тесных контактах с больными, нарушении правил гигиены;
- при поцелуях, половых контактах;
- при выездах за границу в страны с высоким уровнем заболеваемости (Африка, Азия, Южная Америка);
- при употреблении наркотиков.
- Если вы больны, это не значит, что вы должны страдать.
- Используйте неприятные ощущения как опору для прекращения страдания и развития счастья.
Как узнать об инфицировании
При подозрении на болезнь Боткина или при определении наличия иммунитета исследуется кровь с выявлением антител к вирусу anti-HAV IgG.
Если они есть в крови, это говорит о том, что контакт с вирусом уже был (в результате вакцинации или болезни). В этом случае повторное инфицирование невозможно, вакцинацию проводить не нужно.
Если антител нет – значит, иммунитет к болезни Боткина отсутствует и необходимо проведение плановой или экстренной вакцинации, введение иммуноглобулина (он в течение двух недель может предотвратить заражение или остановить инфекцию).
Обследованию подлежат все члены семьи заболевшего человека и контактные лица, если это ребенок.
Симптомы болезни Боткина
Болезнь Боткина протекает стадийно, инкубационный период от момента заражения длится от 15 до 50 суток.
По его окончании наступает стадия продромальных явлений (т.е. общих симптомов) – возникают симптомы общей интоксикации организма:
- лихорадка;
- тошнота и рвота;
- нарушения аппетита;
- тяжесть в желудке;
- боли в правом боку;
- слабость, нарушения сна.
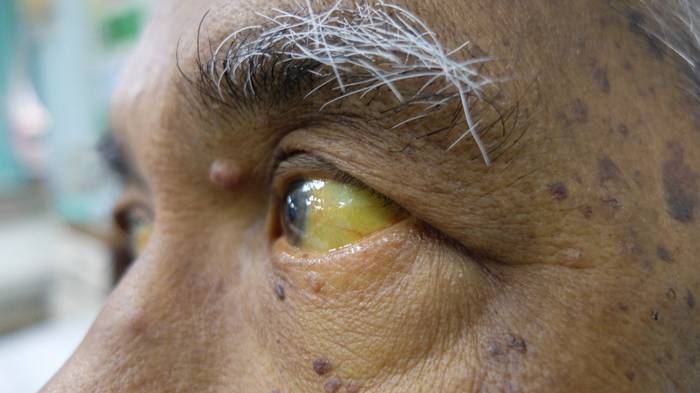
В стадии разгара болезни Боткина появляются:
- пенистая и темная моча;
- желтуха, проявляющаяся на коже, слизистых и белках глаз;
- обесцвечивание стула.
.jpg)
На фоне желтухи общее самочувствие больного улучшается. Желтушность держится около месяца, постепенно снижаясь по интенсивности.
В зависимости от возраста и состояния иммунитета болезнь длится от 30 до 40 дней, у ослабленных пациентов она может перейти в хроническую форму, длящуюся до полугода.
Большинство случаев болезни Боткина приводит к полному выздоровлению, без формирования каких-либо последствий.
Важно! У детей младше 6 лет в 70% случаев инфекция гепатита А протекает бессимптомно, при симптоматическом течении болезни желтуха проявляется редко1.
Диагностика
Диагноз ставит врач-инфекционист.
Для постановки диагноза важно указание на контакт с носителем болезни Боткина или пребывание в странах, опасных по заражению. Необходим детальный осмотр с определением размеров печени и селезенки, проведение ряда анализов:
Биохимический анализ крови:
- АлТ,
- АсТ,
- билирубин и его фракций,
- ЩФ,
- ГГТП,
- холестерина2.
Общий анализа мочи с определением уробилина и уробилиногена:
- выявление в моче уробилина и желчных пигментов возможно уже в преджелтушном периоде, это первые признаки нарушения пигментного обмена.
Кровь на антитела к гепатитам:
- критерий острой формы болезни Боткина – обнаружение антител класса М в крови (IgM),
- при хроническом течении или иммунитете появляются антитела класса G (IgG).
Лечение болезни Боткина
За счет активной работы иммунной системы по борьбе с вирусами выздоровление происходит даже без лечения. Применение методов терапии направлено на облегчение состояния и снятие симптомов интоксикации.
Проводится:
- на время острого периода «печеночная» диета (стол № 5);
- создание покоя, изоляция больного;
- снятие интоксикации путем введения растворов глюкозы и натрия хлорида;
- введение витаминов для поддержания иммунитета и работы печени;
- введение препаратов, защищающих клетки печени от разрушения.
Всем больным болезнью Боткина рекомендуеся прием препаратов, нормализующий функцию ЖКТ - как профилактику запоров, так и борьбу с дисфункцией.
- При запорах используют слабительные (домперидон, метоклопрамид, лактулоза),
- При дисфункциях - энтеросорбенты (активированный уголь, смекта и аналоги, лигнин гидролизный).
- Длительность курса 3-5 дней.
В диету стола № 5 входят отварные или тушеные блюда вегетарианского стола, молочные, крупяные блюда, постное мясо. Запрещены жирные, жареные, пряные блюда, специи и избыток соли. Важно есть часто, не менее пяти раз, мелкими порциями.
Подробнее о питании при болезни Боткина написано в нашей отдельной статье.
Противовирусная терапия не проводится, так как не имеет эффективности. При выявлении антител в крови у контактных лиц им с целью предотвращения инфекции вводят противогепатитный иммуноглобулин.
Осложнения
Тяжело протекает болезнь Боткина у детей в возрасте до года и у пожилых людей. У взрослых гепатита А сопровождается выраженной интоксикацией.
Возможны случаи безжелтушного легкого течения болезни, такой человек является источником инфекции, особенно опасным для детей.
При дефектах в иммунной системе или раннем возрасте до полугода возникает тяжелое течение болезни Боткина с развитием поражения печени вплоть до летального исхода.
Гепатит А во многих проявлениях схож с другими гепатитами, поэтому любые случаи желтухи требуют обследования.
Профилактика
Профилактикой болезни Боткина является вакцинация. На сегодняшний день она не входит в календарь обязательных прививок, но настоятельно рекомендуется детям, посещающим детские сады, лицам, выезжающим на отдых и людям, у которых велик риск контакта.
Вакцины, рекомендованные Минздравом РФ:
- отечественная инактивированная вакцина ГЕП-А-инВАК (МП «Вектор», Новосибирск),
- Хаврикс («ГлаксоСмитКляйн», Великобритания),
- Аваксим («Aventis Pasteur»,Франция),
- Вакта («Merc Sharp and Down», США).
Вакцинацию разрешается делать начиная с первого года жизни. Прививка делается внутримышечно и может сочетаться с любой другой прививкой, при условии, что делается в разные части тела. Защитные эффект достигается через месяц, но через 6-12 месяцев необходимо введение бустерной дозы. Такая схема обеспечивает защиту от вирусного гепатита А минимум на 5 лет3.
При эпидемиологических рисках проводится так называемая пассивная иммунизация - в течение первых 10 дней от предполагаемого контакта с больным применяют 10% коммерческий иммуноглобулин либо специфический иммуноглобулин с повышенным содержанием анти-HAV (разрешено беременным и детям от 1 года). Препарат обеспечивает защиту от 3 до 5 мес.
Источники:
- 1. Anna E. Rutherford. Острая форма гепатита А. - перевод для проекта Univadis, январь 2018.
- 2. Клинические рекомендации. Острый вирусный гепатит А у детей. - Минздрав РФ, 2015.
- 3. Hepatitis A Vaccination. - National Center for Immunization and Respiratory Diseases, june 2018.